노인에서의 기립저혈압의 진단
Diagnosis of orthostatic hypotension in older people
Article information
Trans Abstract
Orthostatic hypotension (OH) can be classified to classic OH, delayed OH, initial OH, and delayed blood pressure recovery. It causes various symptoms such as lightheadedness, dizziness, visual blurring, and fall. Furthermore, the importance of OH is emphasized because it increases morbidity and mortality, especially in the elderly. Because neurogenic and non-neurologic components cause OH, an appropriate diagnosis is required to differentiate it.
서론
기립불내성(orthostatic intolerance)은 기립 시 발생하는 어지럼, 두근거림, 전신위약, 시야흐려짐 등의 증상이 자주, 반복적이거나 지속적으로 발생하는 증후군을 일컫는다[1]. 기립저혈압은 기립불내성의 주요 원인 중 하나로, 기립빈맥(orthostatic tachycardia)이 비교적 젊은 나이에서 호발하는 데 비해 기립저혈압은 노인 환자들에서 특히 그 중요성이 강조된다[2]. 역학적으로 노인인구에서 기립저혈압은 5%에서 34%까지 발생하는 것으로 알려져 있다[3–7]. 국내에서도 지역사회 거주 60세 이상의 노인들을 대상으로 조사한 결과 17.1%에서 기립저혈압이 관찰되었다[8]. 이와 같이 기립저혈압은 노인에서 비교적 흔하게 발생하면서도 여러 종류의 이환(morbidity)뿐 아니라 사망(mortality)의 위험도 높이게 한다[9]. 심장질환이나 뇌졸중의 위험이 증가하며 넘어질 위험 또한 높아진다[10–12]. 따라서 노인 환자들에서 기립저혈압은 삶의 질에도 직접적인 영향을 줄 수 있기 때문에 이를 적절하게 진단하는 것이 중요하다[13].
기립저혈압의 정의 및 분류
American Academy of Neurology와 American Autonomic society의 합의에 따르면 기립저혈압은 기립 후 3분 이내에 수축기혈압이 20 mmHg 이상 혹은 이완기혈압이 10 mmHg 이상 감소하고 이것이 3분 동안 지속되는 경우로 정의한다[14]. 이 때 기립은 환자 본인이 능동적으로 누워있다가 일어날 수도 있고, 60o 이상의 경사대(tilt table) 검사를 이용해도 되기 때문에 검사방법에 따라 진단기준이 바뀌지는 않는다. 또한 기저혈압이 낮은 사람과 높은 사람에게 일률적인 기준을 적용하는 것에 문제가 있다는 지적에 따라 2011년 갱신된 합의에서는 앙와위고혈압(supine hypertension)이 있는 경우에는 수축기혈압이 30 mmHg 이상 감소한 경우를 기립저혈압이라고 정의하였다[15]. 다계통위축증(multiple system atrophy)과 같은 특정 질환에서는 이를 보다 엄격하게 적용하여 수축기혈압이 30 mmHg 이상 감소하거나 이완기혈압이 15 mmHg 이상 감소한 경우에 추정(probable) 다계통위축증으로 진단할 수 있게 하였다[16].
위와 같은 형태 외에 기립 후 다른 시점에 저혈압이 발생하는 지연(delayed)기립저혈압이나 초기(initial)기립저혈압이 따로 분류되면서 기존의 정의를 만족하는 기립저혈압을 고전(classic)기립저혈압으로 따로 분류하기도 한다(Table 1). 지연기립저혈압은 기립 후 3분 이후에 기립저혈압이 발생하는 것으로 정의하며 혈압 변화 정도의 기준은 고전기립저혈압과 동일하다[15]. 지연기립저혈압의 임상적 의의가 불분명하였으나, 2015년 Gibbons 등[17]에 의해 발표된 논문에 따르면, 자율신경검사를 위해 의뢰된 환자들을 10년간 추적 관찰한 결과 지연저혈압이 있던 환자들 중 절반 가량이 추후에 고전기립저혈압으로 진행하였고 파킨슨병 등의 자율신경부전을 유발하는 질환으로 진단되었으며, 사망률 역시 기립저혈압이 없던 사람들에 비해 높은 것을 확인할 수 있었다. 3차 의료기관에 의뢰된 환자들을 대상으로 한 연구이기에 치우침(bias) 오류의 가능성이 있지만 추후 진행 가능성과 사망과의 연관성을 보여줌으로써 임상적 의의를 보여주었다. 경사대검사 결과를 해석할 때 주의해야 할 점은 3분 이후에 혈압 저하를 기계적으로 적용하면 혈관미주신경실신(vasovagal syncope)을 지연기립저혈압으로 잘못 해석할 수 있다는 점이다. Figure 1A에서처럼 고전기립저혈압은 대개 기립 직후부터 뚜렷한 혈압 저하가 나타나면서 3분 이내에 기립저혈압의 기준을 만족하는 반면, 지연기립저혈압은 처음부터 혈압 저하가 진행되나 고전기립저혈압에 비해 다소 완만하게 감소하여 3분 이후에 기립저혈압의 기준을 만족하게 된다(Figure 1B). 이에 비해 혈관미주신경실신은 혈압과 맥박이 안정적으로 유지되다가 특정 시점부터 급격히 감소하는 것을 알 수 있다(Figure 1C).
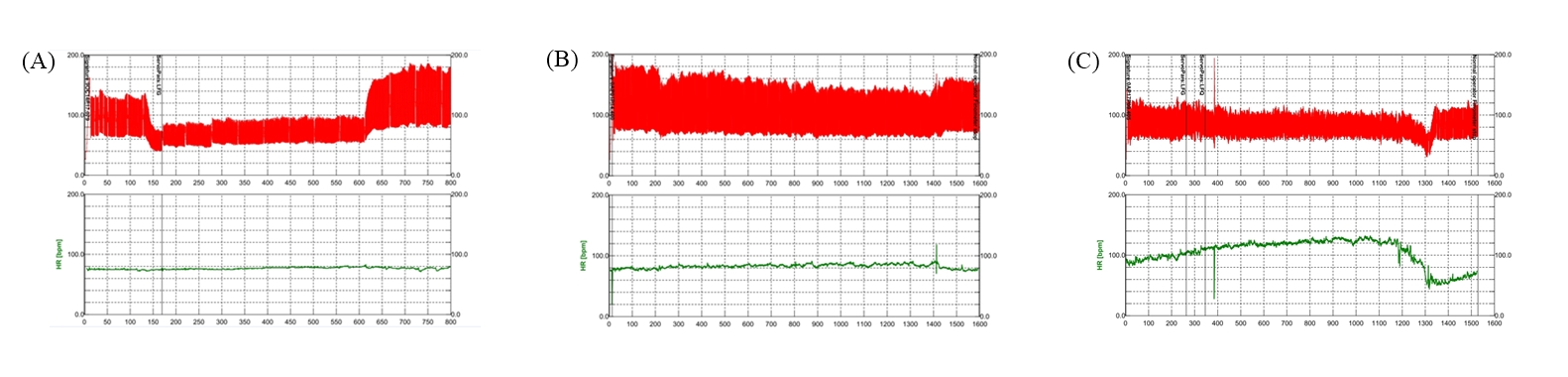
Representative findings of orthostatic hypotension and vasovagal syncope. (A) Classic orthostatic hypotension shows sustained blood pressure (BP) fall within 3 minutes. (B) Delayed orthostatic hypotension shows sustained BP fall after 3 minutes. (C) Vasovagal syncope shows abrupt BP and heart rate fall. Red line, BP; green line, heart rate.
초기기립저혈압은 기립 후 15초 이내에 수축기혈압이 40 mmHg 이상, 혹은 이완기혈압이 20 mmHg 이상 일시적으로 감소하였다가 회복되는 경우를 일컫는다[15]. 일시적 감소 이후 혈압이 정상화 되기 때문에 고전기립저혈압과는 구분이 되며, 짧은 시간에 발생하는 현상이기 때문에 일반적으로 사용하는 혈압계로는 측정이 어려우며, 지속적으로 혈압을 측정할 수 있는 광전용적맥파(photoplethysmography) 장비가 있어야 하기 때문에 확인이 어렵다는 제한이 있다[18]. 대신 이러한 저혈압을 실제 확인하지 못하더라도 병력 청취를 통해 진단을 할 수 있다[19]. 또한 실제 현기증이나 실신전(presyncope)과 같은 임상증상은 수축기혈압 감소와 연관이 있고 이완기혈압은 연관이 없다는 연구결과에 따라 실질적으로는 수축기혈압만을 초기기립저혈압 진단에 사용하는 경우가 많다[20,21]. 다만 노인들을 대상으로 한 연구에서 다른 기립저혈압들과는 달리 넘어짐이나 실신의 위험도는 초기기립저혈압에서는 높아지지 않았기 때문에 상대적으로 중대한 위험을 초래할 확률은 높지 않다고 볼 수 있다[22].
앞서 고전기립저혈압의 정의에서 3분 동안 지속이 되어야 한다고 기술하였는데, 임상에서는 기립 초기에 기립저혈압이 발생하였다가 다시 회복되는 경우를 볼 수 있는데 이는 지연혈압회복(delayed blood pressure recovery)이라고 분류하며 초기기립저혈압은 15초 이내에 회복이 되기 때문에 이와 구분할 수 있다. 정의 상 지연혈압회복은 기립 후 30초에 수축기혈압이 20 mmHg 이상 감소하였다가 3분 이내에 회복되는 것을 말하며, 이는 고전기립저혈압과 구분이 되는 점이다[23]. 지연혈압회복 역시 넘어짐이나 물리적 수행능력 등에 영향을 미친다는 점에서 임상적 의의를 지닌다고 볼 수 있다[22,24].
기립저혈압의 증상
기립저혈압 시 관류저하(hypoperfusion)로 인한 다양한 증상들이 발생할 수 있다. 가장 대표적인 증상들로는 뇌관류저하로 인한 현기증, 어지럼, 쓰러질 것 같은 느낌, 실신 등이 있다. 망막이나 후두엽(occipital lobe) 관류저하로 인해서 시야흐려짐과 같은 시각증상도 발생할 수 있다[25]. 또한 전신쇠약, 인지기능저하와 같은 비특이적인 증상뿐 아니라 목과 어깨 쪽 근육들에 관류저하가 발생하면서 후두밑(suboccipital), 목, 어깨 부위에 통증을 호소하는 옷걸이통증(coat hanger pain)을 호소할 수 있다[26,27]. 심폐질환이나 신경근육질환으로 인한 호흡곤란이 누워있을 때 악화되는 앉아숨쉬기(orthopnea) 형태로 나타나는 데 비해 기립저혈압 시에는 폐에도 관류저하가 발생하여 반대로 기립 시 호흡곤란이 유발될 수 있다[28]. 이러한 증상들은 식사 후, 특히 고탄수화물의 과식을 하였을 때 내장혈관계에 혈액저류(blood pooling)로 인해 더욱 두드러질 수 있으며, 하루주기리듬(circadian rhythm)에도 영향을 받아 아침에 증상이 악화되는 경향이 있다[29,30]. 이러한 특징들을 바탕으로 American Autonomic Society와 National Parkinson Foundation의 합의에서는 기립저혈압이 의심되는 경우 다음과 같은 항목들을 질문해 볼 것을 권고하고 있다[31]. (1) 최근에 실신하거나 의식을 잃은 적이 있는가?, (2) 일어섰을 때 어지럽거나 현기증을 느끼는가?, (3) 일어섰을 때 시야에 불편함이 있는가?, (4) 일어섰을 때 호흡곤란이 있는가?, (5) 일어섰을 때 다리가 풀리거나 힘이 들어가지 않는가?, (6) 일어섰을 때 목이 아픈 적이 있는가?, (7) 위와 같은 증상들이 앉거나 누우면 좋아지거나 없어지는가?, (8) 위와 같은 증상들이 아침이나 식사 후에 나빠지는가?, (9) 최근에 넘어진 적이 있는가?, (10) 그 외에도 일어섰을 때, 혹은 일어난 후 3-5분 이내에 발생하고 앉거나 누우면 호전되는 다른 증상들은 없는가?
기립저혈압의 원인
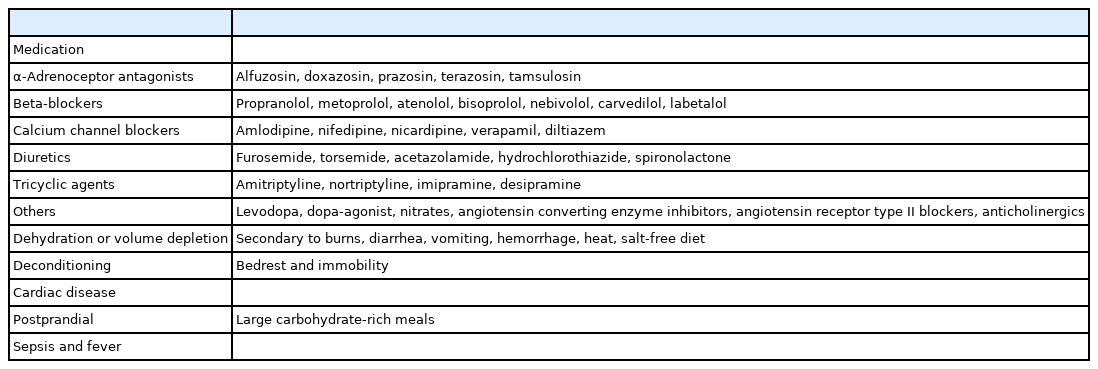
1. 비신경성기립저혈압
기립저혈압은 크게 비신경성(non-neurogenic)기립저혈압과 신경성(neurogenic)기립저혈압으로 나눌 수 있으며 실제 임상에서는 비신경성기립저혈압이 더 흔하기 때문에 이를 우선적으로 감별하는 것이 필요하다(Table 2) [29,31,32]. 전립선비대증 때문에 복용하는 α-대항제(antagonist)나 고혈압, 심장질환 등 때문에 복용하는 약제들은 흔히 접하는 원인 약제들이며, 그 외에도 삼환계항우울제나 도파민작용약제 등도 원인이 될 수 있기 때문에 자세한 약물 복용력을 확인하는 것이 필요하다[29,31,32]. 국내 노인 환자들의 복용약 개수를 확인한 연구에서 4가지 이상을 복용하는 비율이 15.2%였고, 평균 약 복용 수가 6.4 ± 2.8종으로 다제약물병용의 비율이 높기 때문에 모든 복용약을 확인하는 것이 더욱 필요하다[33]. 또한 이러한 약물들을 여러 가지 복용할수록 기립저혈압의 위험도는 올라간다[34]. 약제들 외에 탈수, 탈조건화(deconditioning), 심장질환 등이 원인이 될 수 있어 이와 관련된 자세한 병력 청취도 함께 이루어져야 한다.
2. 신경성기립저혈압
비신경성기립저혈압이 심박출량(cardiac output) 감소와 혈관수축(vasoconstriction) 부전으로 인해 발생하는 데 비해 신경성기립저혈압은 자율신경부전에 의해 교감신경계 자극에 따른 노르에피네프린(norepinephrine) 분비가 충분하지 않으면서 발생한다[35]. 신경성기립저혈압도 크게 일차자율신경부전(primary autonomic dysfunction)이 발생하는 질환들과 다른 질환들에 의해 이차적으로 발생하는 것으로 나눌 수 있다(Table 3) [25,29,35].
일차자율신경부전은 대개 시누클레인병증(synucleinopathy)으로 불리는 퇴행성 질환들에서 관찰되며, 여기에는 파킨슨병(Parkinson disease), 다계통위축, 레비소체치매(Lewy-body dementia), 순수자율신경부전(pure autonomic failure)이 속한다. 다계통위축의 경우 진단기준에도 자율신경부전이 포함될 정도로 초기부터 기립저혈압이나 배뇨장애 등의 자율신경부전 증상이 두드러지게 나타나는 경우가 많다[36]. 순수자율신경부전은 파킨슨증이나 치매 등의 다른 증상 없이 자율신경부전만 진행하는 질환이나 장기 추적관찰을 해보면 약 10-25% 정도가 다계통위축이나 파킨슨병 등의 기타 질환으로 이행하는 것을 확인할 수 있기 때문에 초기 진단 후에도 다른 증상들이 추가적으로 나타나지 않는지 확인하는 것이 중요하다[37,38]. 자가면역자율신경절병(autoimmune autonomic ganglionopathy)은 신경절니코틴아세틸콜린수용체(ganglionic nicotinic acetylcholine receptor)에 대한 자가항체에 의해 발생한다[39]. 해당 항체 검사가 국내에서는 현재 가능하지 않으며, 외국 기관에 검사를 의뢰해야 한다는 제한이 있지만 질환군에서 항체 양성인 경우가 절반 가량이며, 면역글로불린이나 혈장교환술과 같은 면역치료에 대한 반응이 있을 수 있기 때문에 다른 이차적 원인 없이 비교적 급성으로 기립저혈압을 비롯한 자율신경부전이 발생하였을 때 이를 의심하고 감별하는 것이 필요하다[40].
당뇨는 자율신경부전을 일으키는 가장 흔한 원인으로 당뇨에 의한 자율신경병은 그 자체로 심혈관사망률의 증가와 연관이 있다[41]. 그 외에도 아밀로이드증(일차 혹은 가족성), 신생물딸림(paraneoplastic)자율신경병, 기얭-바레증후군(Guillain-Barre syndrome) 등의 말초신경병과 중추신경계의 종양이나 다발경화증(multiple sclerosis) 등의 염증성 질환들이 원인이 될 수 있다(Table 3) [25,29,35].
기립저혈압의 진단
1. 병력 및 신체 진찰
위에서 기술한 기립저혈압의 증상 외에도 소화기, 배뇨, 땀분비, 성기능 등의 기타 자율신경계와 관련된 증상들을 확인하는 것이 필요하다. 이는 환자들이 이해하기 쉽게 소화불량, 변비, 발기 부전과 같은 구체적인 사항들로 문진해야 한다. 땀분비 기능에 이상이 생길 경우 체온조절에 문제가 발생하기 때문에 더울 때나 운동할 때 무기력증, 피부에 따가운 통증, 두통이나 어지럼 등의 증상이 발생하지 않는지 물어봐야 한다[42]. 또한 원인 감별을 위해 복용 중인 약제, 과거력 및 가족력을 확인해야 하며 인지기능저하, 파킨슨증, 소뇌기능부전 등을 함께 검진해야 한다.
2. 기립저혈압의 확인
기립혈압검사를 위해서는 최소 5분 이상 누워서 휴식을 취한 후에 일어난 후 3분까지 혈압과 함께 심박수를 측정할 것이 권고되고 있다[43]. 그러나 누울 수 있는 환경이 아니라면 5분 이상 앉은 상태를 유지하였다가 기립혈압을 측정하는 방법도 사용할 수 있다[31]. 또한 3분까지만 혈압을 측정할 경우 지연기립저혈압을 놓칠 수 있기 때문에 10분까지 측정하는 것을 더 권고한다[15]. 이 경우 또 다른 기립불내성의 하나인 기립빈맥의 진단기준이 기립저혈압이 없으면서 10분 이내에 심박수가 30회/분 이상 증가하는 것이기 때문에 이를 함께 확인할 수 있다는 장점이 있다. 능동기립검사에서 기립저혈압이 확인되지 않은 경우에는 경사대검사를 추가해볼 수 있으며, 특히 관절질환 등 기타 원인들로 일어서는데 어려움이 있는 노인들에게서 유용하게 사용할 수 있다. 능동기립검사와 마찬가지로 5분 동안 누워있다가 경사대를 60°-80°까지 일으키며, 실신의 진단 목적 때와 달리 약물에 의한 유발시험은 하지 않는다[44].
3. 특수 검사
신경성기립저혈압과 비신경성기립저혈압 감별을 위해 자율신경검사를 추가적으로 해볼 수 있다. 특히 교감신경계 기능은 발살바수기(Valsalva maneuver) 중 전기 II상에서의 혈압 감소 정도, 후기 II상에서 혈압의 회복 여부, IV상의 존재 여부를 통해 확인할 수 있다[45]. 다만 이것은 초기기립저혈압의 확인과 마찬가지로 지속혈압측정 장비가 있어야 한다는 제한이 있다. 따라서 이러한 장비가 없을 경우 기립저혈압 대비 심박수의 변화량을 통해 감별할 수도 있다. 비신경성기립저혈압에서는 저혈압을 보상하기 위해 심박수가 증가하는 경향이 있으나 신경성기립저혈압은 상대적으로 증가하는 폭이 적으며, 이전에는 통상적으로 심박수가 15 회/분 이상 상승하면 비신경성, 그렇지 않으면 신경성기립저혈압으로 보았다[31]. 이후 연구에서 상승된 심박수를 떨어진 수축기혈압으로 나눈 비가 0.5를 기준으로 더 높은 경우 비신경성, 낮은 경우 신경성기립저혈압으로 분류할 수 있었기 때문에 혈압과 심박수 측정만으로도 이를 구분하는 것이 가능해졌다[46]. 이외에도 기립 후 혈장 노르에피네프린의 상승이나 심장 metaiodobenzylguanidine 스캔 등을 통해 아드레날린 기능을 평가할 수도 있다[47,48].
결론
기립저혈압은 고전기립저혈압뿐 아니라 지연기립저혈압, 초기기립저혈압, 지연혈압회복과 같이 다양한 형태로 나타날 수 있기 때문에 이를 인지하고 병력 및 적절한 기립검사를 통해 확인하는 것이 필요하다. 또한 다양한 비신경성 원인들과 신경성 질환들이 있음을 인지하고 환자의 기립저혈압의 원인을 감별하는 노력이 필요하겠다.
Notes
Conflicts of Interest
The author has no potential conflicts of interest to disclose.
Funding
None.